脊椎脊髄疾患
背骨の病気やけがで主なものとしては、頸椎椎間板ヘルニア、頸椎症、頸椎後縦靱帯骨化症(OPLL)、胸腰椎圧迫骨折、腰椎椎間板ヘルニア、腰部脊柱管狭窄症、腰椎変性すべり症、腰椎分離すべり症などの病気があります。
当院では、神経症状と、MRIやCT、単純X線撮影などの検査を駆使して、できるだけ早く診断し、治療法を決めています。治療法としては、理学療法、投薬、各種ブロック療法、手術などがあります。手術は厳密に手術適応を検討し、安全な手術を目指しております。近年、胸腰椎圧迫骨折に対する経皮的椎体形成術(PVP、BKP)も積極的に行っております。
頸椎疾患
1. 頸椎椎間板ヘルニア
頸椎椎間板が後方へ突出し、それによって神経根や脊髄が圧迫された状態。神経根が圧迫されれば、頚部痛や上肢痛、上肢のしびれ、上肢の脱力などが出ます。(神経根症)首を横や後ろに曲げたときに頚部から上肢への痛みが増強するようであれば神経根が圧迫されている可能性が高いと思われます。また、脊髄が圧迫されれば、巧緻運動障害(手で字が書きにくい、ボタンがつけにくいなど)、上下肢のしびれ、歩行障害などが出ます。頻尿、残尿感、尿閉、便秘などの膀胱直腸障害が出ることもあります。(脊髄症)
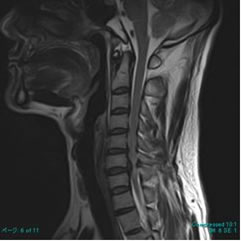 術前MRI 術前MRI |
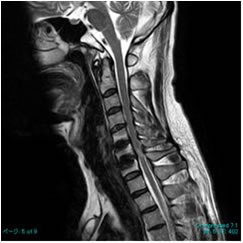 術後MRI 術後MRI |
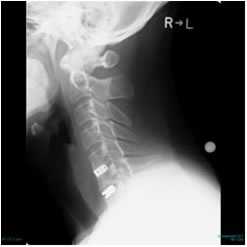 術後X-P 術後X-P |
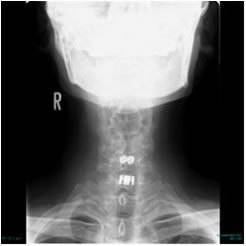 術後X-P 術後X-P |
2. 頸椎症(頚部脊柱管狭窄症)
加齢にともない、頸椎椎間板が変性し、靱帯、関節が肥厚したり、骨棘が出たりした状態を頸椎症といいます。頸椎症は頚部脊柱管狭窄症とほぼ同義語です。しかし、頚部脊柱管狭窄症では、生まれつき脊柱管が狭い場合もあります。頸椎が変形し、神経根や脊髄を圧迫して、神経根症や脊髄症を呈すると治療の対象となります。
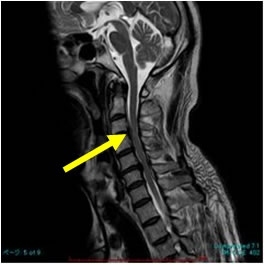 頚椎 MRI 頚椎 MRI |
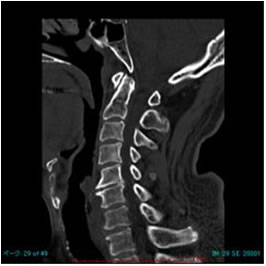 頚椎 CT 頚椎 CT |
3. 後縦靱帯骨化症(OPLL)
脊椎の椎体後面には、後縦靱帯という靱帯がありますが、これが骨化した状態を後縦靱帯骨化症(OPLL=ossification of posterior longitudinal ligament)といいます。日本ではレントゲン写真で発見される確率は平均約3%であり、日本人に多く、原因は不明です。骨化した靱帯が、神経根や脊髄を圧迫すると、神経根症や脊髄症を呈し治療の対象となります。
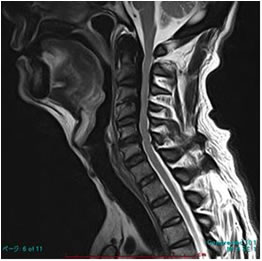 術前MRI 術前MRI |
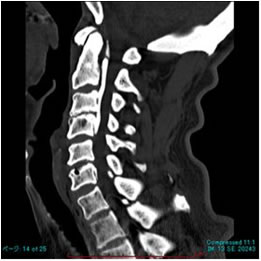 術前CT 術前CT |
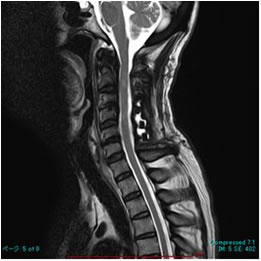 術後MRI 術後MRI |
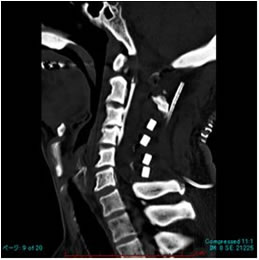 術後CT 術後CT |
腰椎疾患
1. 腰椎椎間板ヘルニア
腰部椎間板が後方へ突出した状態です。神経根が圧迫されると腰痛、下肢痛、下肢のしびれが出ます。まれに、ヘルニアが大きく馬尾が圧迫されると膀胱直腸障害(排尿排便障害)が出る場合もあります。
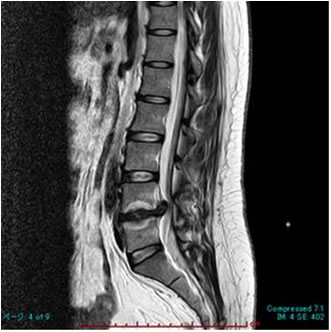 MRI MRI |
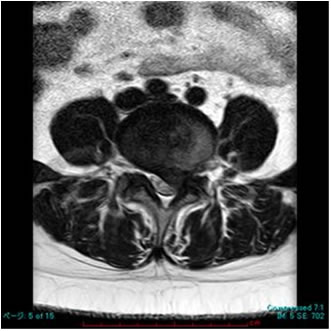 MRI MRI |
2. 腰部脊柱管狭窄症
加齢に伴う腰部の椎間板の変性、脊柱管周囲の骨の変形、靱帯の肥厚により、神経根や馬尾神経が圧迫され、腰痛、下肢痛、下肢の脱力、下肢のしびれなどが出ます。まれに、膀胱直腸障害(排尿排便障害)などが出ることもあります。特徴的な症状は間欠性跛行です(安静時には症状を認めず、歩行により症状悪化し、休憩すると下肢の症状が改善し、再度歩行が可能となります)自転車では下肢の症状は出現しません。
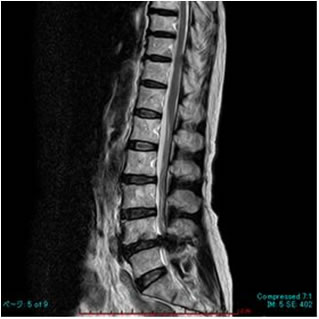 MRI MRI |
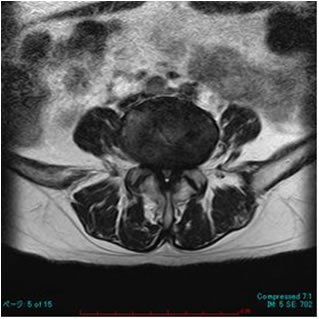 MRI MRI |
3. 腰椎すべり症(変性すべり症、分離すべり症)
上下の椎体が前後にずれている状態で、腰椎すべり症には、変性すべり症と分離すべり症があり、変性すべりは椎間板の加齢変性に伴い周囲の靱帯や椎間関節の変性により発生し、中年以降の女性に多くみられます。これに対して、分離すべり症は発育期に発生します。分離は、発育期に生じる疲労骨折であり、それにより成長軟骨板という部分がずれて分離すべり症を起こします。症状は、神経根や馬尾が圧迫されることによる腰痛、下肢痛、下肢のしびれ、下肢の筋力低下などで、まれに膀胱直腸障害がでます。
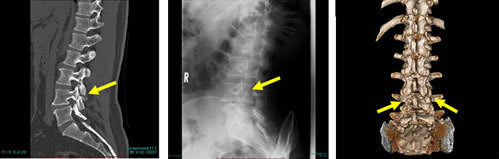 |
||
| 腰椎CT | 腰椎X-P(斜位) | CT(3D表示) |
4. 胸腰椎圧迫骨折
骨粗鬆症に由来する脊椎の骨折です。胸腰椎移行部に最も多く、症状は腰痛、背部痛で起き上がるとき、座った状態から立ち上がるときなどに痛みが増強するのが特徴です。
脊椎圧迫骨折は激痛を伴うために、従来このような脊椎圧迫骨折の痛みに対する治療としては、鎮痛剤の投与や安静、コルセットの着用が選択されてきました。すぐに起きられないので筋力低下、生活の質が低下する可能性が高くなります。経皮的椎体形成術は脊椎圧迫骨折の痛みで寝たきりの状態から解放されることが可能となる有効な治療です。経皮的椎体形成術:局所麻酔による骨セメント注入治療 には2種類あります。
Percutaneous Vertebroplasty(PVP)
X線透視下に、局所麻酔下に行います。圧迫骨折により、つぶれた椎体内に針を刺し、医療用のセメントを注入して、瞬時に補強固定し、痛みをとり、その後の椎体のつぶれの進行も抑える治療のことです。
BaloonKypoplasty(BKP)
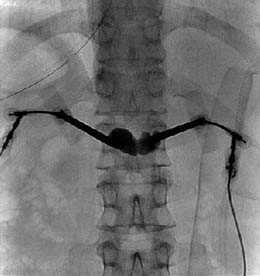
手術はX線透視下に、全身麻酔で行います。圧迫骨折した椎体に針を刺し、そこからバルーンを挿入し、バルーンを膨らませ、椎体にスペースを確保し、骨セメントを注入して終了です。手術時間は60分前後です。術後より、痛みを和らげることができます。バルーンを挿入し、バルーンを膨らませています。骨セメントが椎体に注入されています。
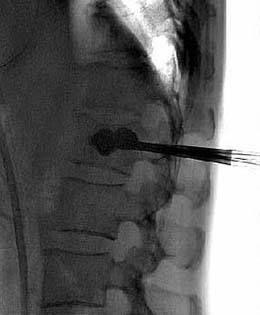  術中写真:バルーンを挿入し、バルーンを膨らませています。 術中写真:バルーンを挿入し、バルーンを膨らませています。 |
|
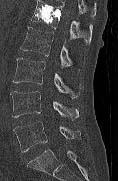 術後CT:骨セメントが椎体に注入されています。 術後CT:骨セメントが椎体に注入されています。 |
|
骨粗鬆症について
当院では胸腰椎圧迫骨折に対する椎体形成術が多く、原因である骨粗鬆症も積極的に治療しています。加えて、当院受診の患者さんの特徴として、高齢者または脳卒中の既往ある方も多く、転倒による骨折の危険率が高くなります。骨粗鬆症とは骨の脆弱性が増大し、(骨強度低下)骨折の危険性が増大する疾患です。
骨密度検査
(当院で検査を行なっています)
骨密度検査 DXA(Dual-energy X-ray absorptiometry)
部位:腰椎、大腿骨近位部(金属が入っている時は除く)、両方が撮れない時は前腕
評価:YAMで評価(図1)
- 肋骨、骨盤、上腕骨近位、橈骨遠位端、下腿骨etc.の骨折を起こしたことがある時は骨密度検査(YAM,young adult mean)の80%未満
- 骨折の既往歴ない時は70%未満
- 大腿骨骨折, 圧迫骨折を起こしたことがあれば骨密度関係なく
以上を骨粗鬆症と診断します。
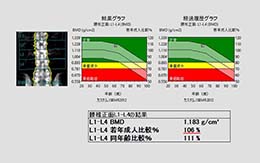 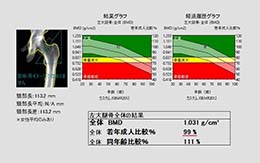 図1:当院での骨密度検査の結果です。赤線が大切です。これをYAMといいます。 図1:当院での骨密度検査の結果です。赤線が大切です。これをYAMといいます。 |
当院では正確な測定が可能な全身用X線骨密度測定装置(DXA)を導入しています
GE社製の全身用X線骨密度測定装置 “Prodigy Fuga-C”(図2) を導入しています。DXA装置は骨粗鬆症の診断や治療のため主に腰椎と大腿骨近位部の骨密度を測定する装置です。「骨粗鬆症ガイドライン」でも骨粗鬆症の診断および薬物治療の経過観察時に腰椎と大腿骨近位部のDXA測定が推奨されています。
 図2:全身用X線骨密度測定装置 “Prodigy Fuga-C” 図2:全身用X線骨密度測定装置 “Prodigy Fuga-C” |
○何故治療が必要なのか?
骨粗鬆症の疫学:骨粗鬆症が骨折を起こし易くし、生活の質を下げます。大腿骨近位部骨折、椎体骨骨折数が増加すると死亡率を上昇します。
○当院での採血検査
- 一般採血(Ca, P, Cr, BUN, albmin, ALP)など
- 内因性ビタミンD量(25OHD)→ 日本人はほとんどが内因性ビタミンD低下
- 骨吸収マーカー: TRACP-5b(破骨細胞の活動性、高値で骨折リスク高)
- 骨形成マーカー : P1NP
- 副甲状腺機能亢進症の有無:高PTH → PTH製剤は使用不可
○骨粗鬆症の治療
- A. エルデカルシトール:活性化ビタミンD3(エディロール)
- B. ビスホスホネート:各種あり
アレンドロン酸:ボナロン内服(1回/W)、ボナロン点滴(1回/M)
リセドロン酸:ベネット内服、内服は朝空腹時, 飲水後に内服
ミノドロン酸:ボノテオ内服(1回/M)
イバンドロン酸:ボンビバ静注, 内服(1回/M) - C. 骨粗鬆症の治療プラリア(デスノマブ)
- D. 骨粗鬆症の治療テリパラチド
以上の薬を患者さんと相談しながら、選択しております。
○顎骨壊死について
- ビスホスホネート製剤及びプラリアなどで発生
- 抜歯などの侵襲的歯科治療後に発生が多い
- 飲酒、喫煙、糖尿病、ステロイド内服、肥満、口腔内衛生不良
- 発生率 0.85/10万人と実は非常に少ない.
- ビスホスホネート製剤服用中に侵襲的歯科治療が必要な時は危険因子、骨折のリスクを考慮して休薬を決定
- 休薬期間は3ヶ月が推奨